高度生殖医療(体外受精)
体外受精とはどのような治療か
卵子と精子の受精(授精)、受精卵の発育(培養)を体外で行う治療です
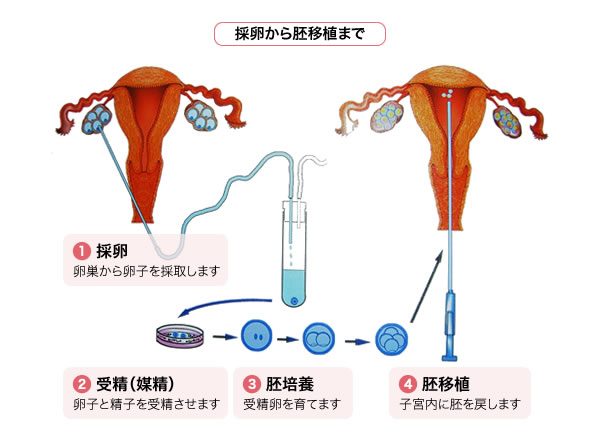 卵巣から直接採取(①採卵)した卵子と用手的に採取した精子を体外で人為的に②受精させ、その受精卵を数日間、培養液中で育てた後(③胚培養)、子宮内に戻して(④胚移植)妊娠していただく治療です。
卵巣から直接採取(①採卵)した卵子と用手的に採取した精子を体外で人為的に②受精させ、その受精卵を数日間、培養液中で育てた後(③胚培養)、子宮内に戻して(④胚移植)妊娠していただく治療です。
排卵誘発剤と排卵抑制剤を併用して卵胞を複数個育てます
当院では最適な刺激で最大限の卵子が得られるように、患者様一人一人の卵巣機能に適した排卵誘発法を選択しています。
- 排卵誘発剤で複数の卵胞を発育させます(自然周期法は除く):ヒトは年齢とともに染色体異常を発生しやすい老化卵子が増え、染色体に異常のない正常に発育する卵子は40歳前後で15~20%程度しかありません。したがって複数個の卵子が得られれば、それだけ良質な受精卵が得られる可能性も高くなります。しかし、通常、自然周期では1個の卵胞しか発育しません。このため体外受精では複数個の卵胞を育てるために多くの場合、排卵誘発剤を使用します。
- 排卵抑制剤を併用します(自然周期法は除く):体外受精では、卵子が適度に成熟した最適な時期に採卵しなければなりません。そのために卵胞を育てる排卵誘発剤とともに、発育卵胞が一つでも排卵することのないように「排卵抑制剤」を使用します。
- 例えるならアクセルが排卵誘発剤、ブレーキが排卵抑制剤で、両者を上手に併用することですべての発育卵胞を排卵させることなく最適なタイミングで採卵日を迎えることが可能になります。
どのような場合に体外受精が必要か
卵管性不妊
子宮内膜症、クラミジア感染、手術による摘出などで両側卵管の機能を失った場合
機能性不妊
人工授精を繰り返し行っても妊娠せず、不妊の原因が明らかでない場合
男性不妊
精子の数や運動率が不良で、自然妊娠や人工授精での妊娠が期待できない場合
抗精子抗体陽性
妻側の抗精子抗体が陽性で体内での受精が困難と考えられる場合
元来、体外受精は卵管性不妊の治療のために開発されたものですが、最近では原因不明の機能性不妊(受精障害、卵子のピックアップ障害、卵子の老化などがこれに含まれます)や男性不妊に対して行われることが多くなっています。
体外受精の大まかな手順
01 – 基本的な流れ
- 第1段階 :
排卵誘発(または自然周期) ⇒ 採卵・受精・胚培養 ⇒ 胚凍結・保存(低刺激法や自然周期法で採卵した場合に凍結保存せずには新鮮胚移植を行う場合があります) -
第2段階 :
子宮内膜調整(または自然周期の内膜) ⇒ 胚融解・移植 ⇒ 妊娠判定
02 – 卵巣機能の評価をします
抗ミュラー管ホルモン値(AMH)を測定して患者様の卵巣機能(卵巣予備能力)を調べます。たとえば、AMH値が高い方には過剰刺激にならないように排卵誘発剤の量を抑えて治療します。AMH値がかなり低い方では排卵誘発剤を使用しても反応しづらいので通院の負担が少ない経口排卵誘発剤を使用したり、あるいは自然周期のままで採卵を行います。
03 – 方法が決定したら排卵誘発を開始します
排卵誘発法は卵巣機能によって以下の3通りの方法を使い分けます。
調節刺激法
卵胞を育てる排卵誘発剤(アクセル)と発育してきた卵胞を排卵させないように抑えておく薬剤(ブレーキ)をペアにして使用します。卵巣機能がある程度しっかりしていれば(目安としてAMH値が1以上なら)第一選択になる方法です。
低刺激法
経口排卵誘発剤を使用し、状況に応じて注射の排卵誘発剤や排卵抑制剤を併用します。
自然周期法
排卵誘発剤や排卵抑制剤を一切使用せずに自然に発育した一つの卵胞を採取します。
| 調節刺激法 | 低刺激法 | 自然周期法 | |
| 卵巣腫大の有無 | 体質により過剰刺激になる場合がある | なし~軽度 |
なし |
| 1回の採卵当たりの卵子数 | 0~9個 10個以上も稀でない |
0~3個 | 0~1個 |
| 1回の採卵当たりの妊娠のし易さ | 高い | 低~中等度 | 低い |
| 余剰胚凍結の可能性 | あり |
ほとんどなし |
なし |
04 – 卵胞が最適な大きさに発育したところで採卵します
静脈内麻酔法
点滴から麻酔薬を注入する意識のない麻酔法。麻酔から完全に覚醒するまで数時間必要で、退院は午後になります。
局所麻酔法
肛門から直腸内に鎮痛剤を挿入し、同時に鎮静作用のある麻酔ガスを吸入する意識のある麻酔。採卵終了後すぐに退院可能です。
05 – 卵子と精子を受精(授精)させ、育て(培養)、良好胚をすべて凍結保存します
自然受精と顕微授精
- 採卵当日に精子と受精させ(媒精)、以後受精卵(受精した卵子は胚といいます)を体外で培養し発育状況を観察します。受精方法は自然受精と顕微授精を適宜使い分けます。
- どちらを選択するかは採卵当日の精子の状態により判断します。1回目の体外受精で自然受精率が低かった場合には2回目では精子の状態に関わらず、すべての卵子につき顕微授精を行うこともあります。
胚盤胞まで培養、良好胚を凍結
- 当院では原則、胚盤胞までの発育を目標に培養を行っています。胚盤胞まで発育した胚はいったんすべて凍結保存して、後日、子宮内膜調整後に胚移植を行います。
胚盤胞まで発育した良好胚
クリーンベンチ内での胚操作と顕微授精
06 – 子宮内に胚を戻します(胚移植)
凍結融解胚移植と新鮮胚移植
- 当院では主に凍結融解胚移植を行っています。
- 凍結融解胚移植:採卵後1~2か月程度の休養を入れ移植を行う方法です。良好に発育した胚盤胞をいったん凍結保存し、患者様のホルモン状態が胚移植に適した状態に戻ったところで移植します。最近では胚着床率の高い凍結融解胚移植が主流になっています。
- 新鮮胚移植:採卵した周期に移植する方法です。胚を2~3日培養した分割期胚の段階で、あるいは5~6日間培養して胚盤胞と呼ばれる段階まで発育したところで子宮内に戻します。低刺激法や自然周期法で採卵した場合に行うことがあります。
ホルモン補充周期移植と自然周期移植
- 当院では主にホルモン補充周期での移植を行っています。
- 胚移植では胚質とともに胚を受け入れる側の子宮内膜の質も重要です。ホルモン補充周期法は、患者様の年齢やホルモン状態に左右されることなく安定した内膜を作成することができます(下記比較表をご参照ください)。
- しかし、ホルモン補充周期法で複数回着床しなかった場合やホルモン補充周期法では良好な内膜が作成できない場合は、自然周期移植を選択することがあります。
単一胚移植と複数胚移植
- 初回の胚移植は原則1個としております。
- 日本産科婦人科学会では、多胎妊娠を予防し母体合併症を軽減するために原則、胚移植を1個にすることを勧告しています。
- ただし、年齢の高い方、胚移植が複数回不成功に終わっている方、グレードがやや低い胚を移植する方、などでは2個の胚移植も考慮いたします。
| 自然周期移植 | ホルモン補充周期移植 | |
| 適応にならない方 | 月経周期が不順な方無排卵症の方 | ホルモン剤にアレルギーのある方 |
| 安定性 | 各周期により子宮内膜の質にバラツキが出ることがある | 毎回ほぼ一定の質の内膜を作ることができる |
| 調節性 | 排卵日から移植日を決定するため日程の調節がしにくい | ホルモン剤使用を延長することにより日程の調節が可能 |
体外受精で出生した児のリスク
高度生殖医療と出生児の先天異常との関係
- 自然妊娠では新生児の明らかな外見上の形態異常の発生頻度は約2%といわれており、これに精神発達遅延、遺伝性疾患を加えると新生児の3~4%に何らかの先天異常を認めるといわれています。
- 体外受精による妊娠と先天異常の関連について調査した各種報告によると、先天異常が上昇するという報告、上昇しないとする報告があり一定の見解は得られていません。
- 自然妊娠と比較した場合、体外受精による妊娠では不妊夫婦に特有の不利な条件がいくつか存在します。たとえば、体外受精治療群では女性の年齢が高年齢に偏っている、不妊原因として夫婦のいずれかが染色体異常の保因者である場合がある、高度男性不妊では精子の染色体異常の頻度が高い、などが挙げられます。
- 結論として、体外受精の手技そのものが新生児の異常を引き起こすわけではありませんが、上記の要因が存在する不妊夫婦では、体外受精により妊娠した場合、出生児の先天異常が増加する可能性は否定できません。
顕微授精と染色体異常妊娠との関係
- 高度乏精子症の男性不妊症に対して顕微授精(ICSI)を実施し妊娠した場合、出生児にある種類の染色体異常が増加する可能性が指摘されています。
- 高度乏精子症の男性では、本人の染色体は正常であっても精子が染色体異常を有している比率が精子所見正常の男性に比べて高い、との報告があります。
- ICSIという卵子に対する人為的操作そのものが受精卵(胚)に悪影響を与える可能性はないと考えられています。しかし、ICSIに使用した精子が染色体異常を持っていたとするならば、これが出生児の染色体異常の原因になる可能性があります。
重症乏精子症の次世代への伝達
- 高度乏精子症や無精子症を持った男性の一部に、Y染色体に存在する遺伝子の微小欠損を認める方がいます。このような男性では自然妊娠は不可能であっても、ICSIや精巣内精子回収法(TESE)により妊娠可能な場合があります。
- 出生児が男児である場合には、その異常を持ったY染色体を受け継ぐので父親と同じ造精機能異常による高度乏精子症となる可能性が高いと考えられます。
2018~2022年 当院における体外受精の実績について
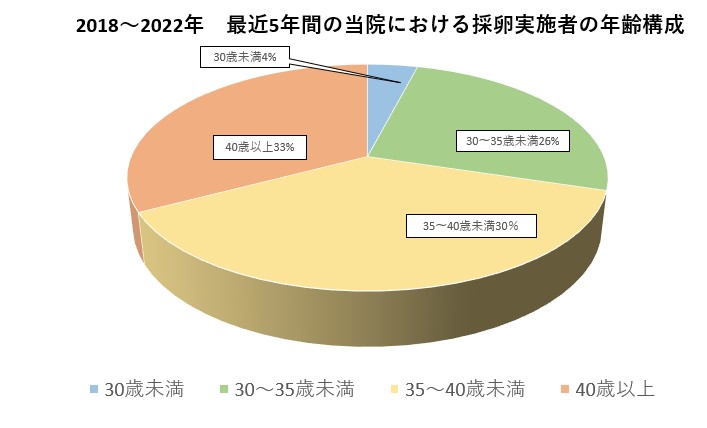
2018~2022年 当院における採卵実施者の年齢構成
2018~2022年 当院における体外受精の妊娠状況
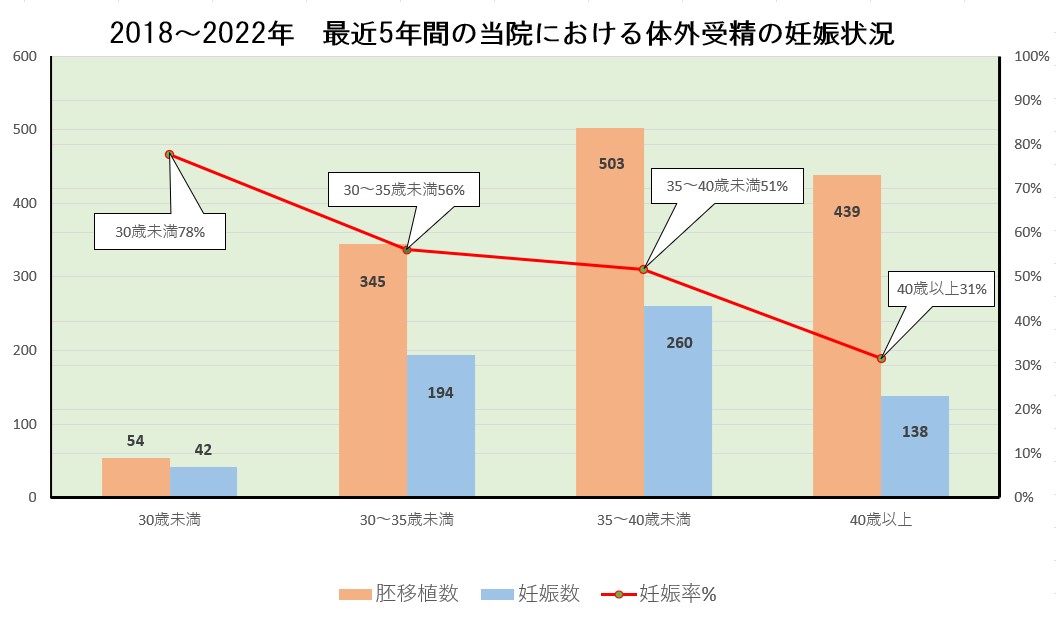
グラフの解説
- 治療開始年齢が上がるほど採卵率、胚移植率、妊娠率は低下します。グラフに記載はありませんが、40歳以上では卵子を一つも採取できない方や採取できても胚発育が途中で停止してしまい、胚移植まで進めない方が急増します。
- グラフには記載がありませんが、妊娠時の年齢が上がるほど流産率が高くなります。40歳以上では妊娠した方の、おおよそ35%以上の方が初期流産に終わっています。
【ドクターズファイルに掲載されました】
晩婚化により、妊娠・出産を望む夫婦の年齢も上がり、不妊に対する悩みが増えてきている。不妊の原因は、女性側、男性側、また双方にある場合があるが、男性においては、なかなか不妊検査や治療に積極的になれず、女性に責任を押し付けてしまうことも多いそう。そもそも不妊とは何なのか、検査や治療ではどのようなことが行われるのか、「井上レディースクリニック」の中田浩一副院長に話を聞いた。
(取材日2015年2月2日)